Abstract
CONTEXTE: Les atteintes cardiaques sont fréquentes dans les cas graves de maladie à coronavirus 2019 (COVID-19) et sont associées à un mauvais pronostic. Notre étude portait sur les facteurs prédictifs de mortalité intrahospitalière, les caractéristiques de l’arythmie et les effets des traitements qui allongent l’intervalle QT chez les patients ayant une atteinte cardiaque.
MÉTHODES: Nous avons fait une étude de cohorte rétrospective des cas graves de COVID-19 admis à l’hôpital Tongji, à Wuhan, en Chine, entre le 29 janvier et le 8 mars 2020. En examinant ceux qui avaient une atteinte cardiaque, définie ici comme un taux élevé de troponine I cardiaque (TnIc), nous avons déterminé les caractéristiques biologiques et cliniques associées à la mortalité et au besoin de ventilation invasive.
RÉSULTATS: Parmi les 1284 cas graves de COVID-19, 1159 avaient au dossier un taux de TnIc mesuré à l’admission, qui pour 170 (14,7 %) participants indiquait une atteinte cardiaque. Les patients ayant une atteinte cardiaque avaient un taux de mortalité nettement plus élevé que les autres patients (71,2 % c. 6,6 %; p < 0,001). Nous avons constaté que le taux de TnIc initial (pour chaque augmentation d’un facteur 10, rapport de risque [HR] 1,32, intervalle de confiance [IC] à 95 % 1,06–1,66) et le taux de TnIc maximal atteint au cours de la maladie (pour chaque augmentation d’un facteur 10, HR 1,70, IC à 95 % 1,38–2,10) étaient associés à de minces chances de survie. Le taux de TnIc maximal était aussi associé au besoin de ventilation invasive (rapport de cotes 3,02, IC à 95 % 1,92–4,98). Sur les 170 patients ayant une atteinte cardiaque, 44 (25,9 %) présentaient une arythmie. Les 6 qui souffraient de tachycardie ou de fibrillation ventriculaires sont morts. Nous avons remarqué que les patients qui recevaient des médicaments allongeant l’intervalle QT avaient un intervalle QTc plus long que ceux qui n’en recevaient pas (différence entre les médianes 45 ms; p = 0,01), mais que ce traitement n’était pas directement lié à la mortalité (HR 1,04, IC à 95 % 0,69–1,57).
INTERPRÉTATION: Chez les patients ayant la COVID-19 et une atteinte cardiaque, les taux initial et maximal de TnIc sont associés à de minces chances de survie, et le taux maximal est un facteur prédictif du besoin de ventilation invasive. Les malades de la COVID-19 doivent subir un dépistage des atteintes cardiaques et être surveillés, surtout si on leur fait suivre un traitement qui peut prolonger la repolarisation. Enregistrement de l’essai : Registre des essais cliniques chinois, n° ChiCTR2000031301.
La littérature récente rapporte que des personnes atteintes d’une pneumonie associée à la maladie à coronavirus 2019 (COVID-19) et d’une atteinte cardiaque s’en tirent plutôt mal1–3. Les articles en question ne précisent pas si les patients sont décédés ou sont sortis de l’hôpital, car l’épidémie n’était pas terminée au moment de la rédaction1–3. Selon les premières données, 44,4 % des patients admis aux soins intensifs faisaient de l’arythmie4; cependant, la nature exacte des arythmies n’a pas été définie. Maintenant que l’on sait que l’atteinte cardiaque est un important facteur prédictif de mortalité, les professionnels de la santé pourraient peutêtre, grâce à la caractérisation des arythmies et à la détermination des facteurs pronostiques indépendants, appliquer un traitement énergique et chiffrer avec exactitude la probabilité de chaque issue, ce qui aiderait à cibler les groupes à haut risque. Ils seraient aussi guidés dans leur prise de décisions concernant le congé des patients de l’urgence, l’utilisation de médicaments qui allongent l’intervalle QT, la surveillance du rythme cardiaque et l’affectation des ventilateurs et des lits de soins intensifs5.
Quand l’épidémie originale de COVID-19, qui a eu lieu à Wuhan, en Chine, a pris fin, il était désormais possible de dresser un bilan et de guider l’Europe et l’Amérique du Nord vers les stratégies efficaces. Nous avons donc décidé d’examiner le dossier de 170 patients de Wuhan qui ont reçu un diagnostic d’atteinte cardiaque peu après leur hospitalisation pour cause de pneumonie associée à la COVID-19, pour voir s’ils sont décédés, ont obtenu leur congé ou ont souffert d’arythmie. Nous avons aussi déterminé les effets des médicaments allongeant l’intervalle QT et les facteurs prédictifs indépendants de mortalité et de ventilation mécanique chez cette population.
Méthodes
Participants, milieu et modèle
L’infection au coronavirus du syndrome respiratoire aigu sévère 2 (SRAS-CoV-2) a été diagnostiquée à partir des contacts, des symptômes cliniques et du résultat au test nucléotidique de dépistage du SRAS-CoV-2 par réaction en chaîne par polymérase (PCR), selon les lignes directrices provisoires de l’Organisation mondiale de la Santé6. L’hôpital Tongji, situé à Wuhan, en Chine, est l’un des hôpitaux désignés par le gouvernement pour accueillir les cas de COVID-19 de la région. Les patients qui y ont été transférés souffraient d’une pneumonie associée à la COVID-19, confirmée par tomodensitométrie (TDM). Nous avons examiné le dossier de santé hospitalier de 1284 patients transférés à l’établissement Tongji (antenne Zhongfa Xincheng) entre le 29 janvier et le 8 mars 2020. Les données ont été extraites par le coordonnateur régional des soins de la COVID-19 (B.Y.) et un cardiologue (D.S.). Un autre cardiologue (B.D.) en a ensuite vérifié la validité. Les cas d’irrégularité du rythme cardiaque et les électrocardiogrammes (ECG) ont été examinés par 3 cardiologues, qui en sont venus à des interprétations consensuelles (D.S., H.S. et B.D.).
Nous avons inclus dans l’étude les 170 patients qui avaient un taux sérique de troponine I cardiaque (TnIc) élevé (supérieur au 99e centile [> 26,2 pg/mL]) à l’admission, plus précisément dans les 72 heures suivant l’hospitalisation. Par la suite, l’équipe de soins a mesuré le taux de TnIc chaque jour ou à un intervalle qui lui semblait approprié, compte tenu des difficultés à aller faire une phlébotomie à un patient en isolement. Le taux de TnIc initial est considéré à part du taux maximal, lequel correspond à la concentration maximale de TnIc mesurée pendant le séjour du patient à l’hôpital. Nous avons assimilé l’apparition de la maladie à la manifestation des premiers symptômes typiques de la COVID-19, tels la fièvre, la toux sèche et la dyspnée.
Nous avons extrait des dossiers des données sur le traitement, le soutien respiratoire et les caractéristiques de l’arythmie. Le type d’arythmie correspondait au diagnostic inscrit au dossier, posé par le cardiologue de l’équipe de soins de la COVID-19. Pour confirmer le diagnostic, des chercheurs de l’étude qui sont cardiologues électrophysiologistes (D.S., B.D., A.B. et K.N.) ont chacun fait un examen des tracés. Comme il fallait limiter le plus possible l’exposition des professionnels de la santé au SRAS-CoV-2, seuls quelques patients ont passé un ECG à 12 dérivations; autrement, dans la plupart des cas, la surveillance du rythme cardiaque s’est faite par télémétrie. Nous avons classé les arythmies dans 4 catégories : extrasystoles auriculaires (ESA) fréquentes; tachycardie auriculaire/fibrillation auriculaire (TA/FA); extrasystoles ventriculaires (ESV) fréquentes; et tachycardie ventriculaire/fibrillation ventriculaire (TV/FV). Nous avons jugé les ESA et les ESV fréquentes s’il y en avait 3 ou plus en 10 battements consécutifs, à l’écran ou sur l’ECG. Nous avons dégagé les causes directes du décès de chaque patient en lisant les dernières entrées au dossier.
Nous avons quantifié l’effet des antiviraux et des antibiotiques qui allongent l’intervalle QT chez les patients pour lesquels nous avions un ECG. Nous avons classé la moxifloxacine, la lévofloxacine, l’azithromycine, la chloroquine et le lopinavir dans les médicaments qui allongent l’intervalle QT, et l’oseltamivir, la ribavirine, l’arbidol, le ganciclovir, la céfopérazone, le biapénem, le méropénem et l’imipénem dans les médicaments qui n’allongent pas l’intervalle QT.
Analyse statistique
Nous donnons les résultats des variables continues sous la forme suivante : médiane (C25, C75). Pour comparer les médianes des différents groupes, nous avons utilisé le test U de Mann–Whitney. Quant aux variables nominales, nous présentons les résultats en chiffres et en pourcentages, pourcentages que nous avons comparés à l’aide du test exact de Fisher. Pour faire une analyse du délai de mortalité intra-hospitalière, nous avons exclu les patients qui ont reçu leur congé. Nous avons aussi calculé les rapports de risque (HR) et les intervalles de confiance (IC) à 95 % des taux de TnIc maximaux en utilisant le modèle de régression de Cox. Dans cette analyse multivariée, les valeurs ont subi une transformation logarithmique, et l’âge et le sexe (féminin) ont été ajustés en fonction de la réception de médicaments allongeant l’intervalle QT. Nous avons séparé les taux de TnIc maximaux en tertiles et cherché des tendances en appliquant le test de Wald paramétré avec la médiane de chaque tertile. Nous avons analysé les données avec les logiciels GraphPad Prism version 7.00 (San Diego, Californie) et R version 3.6.3 (Université d’Auckland, Auckland, Nouvelle-Zélande). Tous les tests étaient bilatéraux, et nous avons établi le seuil de signification statistique à p < 0,05.
Approbation éthique
Notre étude (ChiCTR2000031301) a été approuvée par les comités d’éthique de la recherche en établissement du troisième hôpital de l’Université du Jilin (autorisation no 2020032619), de l’hôpital Tongji, affilié à l’Université Huazhong des sciences et technologies (autorisation no TJ-IRB20200345) et du Réseau universitaire de santé, situé à Toronto, au Canada (comité no 20–5322).
Résultats
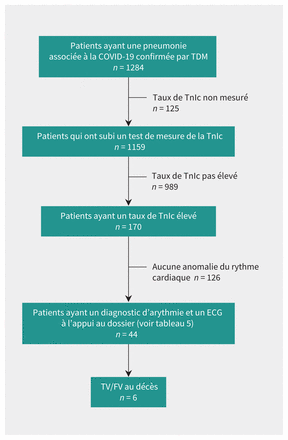
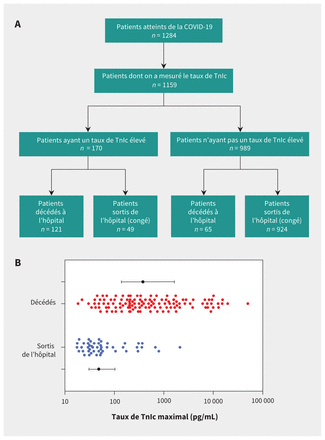
Au total, 1284 patients atteints d’une pneumonie associée à la COVID-19 confirmée par TDM ont été transférés à l’hôpital Tongji pendant la période à l’étude. Dans les 72 heures suivant leur admission, 1159 ont subi un test visant à déterminer leur taux de TnIc (figure 1), parmi lesquels 170 (14,7 %) présentaient un taux jugé élevé. Ces patients avaient un taux de mortalité intra-hospitalière 10 fois plus important que les patients dont le taux de TnIc n’était pas élevé (71,2 % [121/170] c. 6,6 % [65/984]; p < 0,001) (figure 2A). Le tableau 1 et le tableau 2 indiquent les caractéristiques biologiques, les symptômes cliniques, les antécédents médicaux et les traitements des personnes qui avaient un taux de TnIc élevé, selon qu’elles sont décédées ou non. Les patients qui sont ultimement morts étaient plus nombreux à souffrir de dyspnée (51,2 % c. 30,6 %; p = 0,02), avaient davantage besoin de ventilation mécanique (66,9 % c. 4,1 %; p < 0,001) et présentaient un taux de TnIc supérieur (393,8 [139,9–1700] c. 48,5 [30,8–128,1] pg/mL; p < 0,001). La figure 2B montre la distribution des taux de TnIc maximaux et la mortalité non ajustée en fonction des variables cliniques.
Schéma représentant la population à l’étude, soit les patients (n = 1284) atteints d’une pneumonie associée à la maladie à coronavirus 2019 (COVID-19) confirmée par tomodensitométrie (TDM) qui ont été transférés à l’hôpital Tongji, à Wuhan, en Chine. De ce total, 1159 ont subi un test visant à déterminer leur taux de troponine I cardiaque (TnIc) à l’admission, parmi lesquels 170 ont obtenu un résultat positif (c’est-à-dire un taux élevé). Sur ces 170 patients, 44 avaient un diagnostic d’anomalie du rythme cardiaque à leur dossier, et 6 sont morts de tachycardie ventriculaire/fibrillation ventriculaire (TV/FV). Remarque : ECG = électrocardiogramme.
Atteinte cardiaque, mortalité et congé chez les patients atteints de la maladie à coronavirus 2019 (COVID-19). A) Patients qui sont décédés et qui sont sortis de l’hôpital, selon leur taux de troponine I cardiaque (TnIc) à l’admission. B) Distribution du taux de TnIc des 170 patients dont le résultat indiquait une atteinte cardiaque, selon l’issue. La médiane et l’écart interquartile sont indiqués pour chaque groupe.
Caractéristiques, à l’admission, des patients atteints de la maladie à coronavirus 2019 hospitalisés qui avaient un taux de troponine I cardiaque élevé
Prise en charge et évolution de la maladie chez les patients atteints de la maladie à coronavirus 2019 qui avaient un taux de troponine I cardiaque élevé, selon qu’ils ont obtenu leur congé ou sont décédés
Pour la plupart des 121 patients ayant la COVID-19 et une atteinte cardiaque qui sont morts, la cause du décès était une hypoxie progressive due à la pneumonie, combinée à une insuffisance respiratoire dans 56 cas (46,3 %); à un choc septique, dans 23 cas (19,0 %); et à un syndrome de détresse respiratoire aiguë, dans 6 cas (5,0 %). Quant aux autres, 26 (21,5 %) sont morts d’un syndrome de défaillance multiviscérale (SDMV); 6 (5,0 %), de TV/FV; et 4 (3,3 %), d’un accident vasculaire cérébrale ou d’une hémorragie intracérébrale. Après ajustement pour tenir compte de l’âge, du sexe et de la prise de médicaments qui allongent l’intervalle QT, nous avons découvert que le taux de TnIc initial (pour chaque augmentation d’un facteur 10, HR 1,32, IC à 95 % 1,06–1,66) et le taux de TnIc maximal atteint au cours de la maladie (pour chaque augmentation d’un facteur 10, HR 1,70, IC à 95 % 1,38–2,10) étaient associés à de minces chances de survie chez les patients ayant une atteinte cardiaque à l’hospitalisation (tableau 3). Le risque de mortalité était plus important dans le tertile supérieur du taux de TnIc maximal (HR 3,78, IC à 95 % 2,26–6,34) que dans le tertile du milieu (HR 2,51, IC à 95 % 1,49–4,22), comparativement au tertile inférieur. Nous avons aussi constaté que le taux de TnIc maximal était un facteur prédictif indépendant du besoin de ventilation invasive (rapport de cotes 3,02, IC à 95 % 1,92–4,98).
Modèles multivariés faisant intervenir les facteurs prédictifs de mortalité (régression à risques proportionnels de Cox) et le recours à la ventilation mécanique invasive (régression logistique) chez les patients ayant la maladie à coronavirus 2019 et une atteinte cardiaque
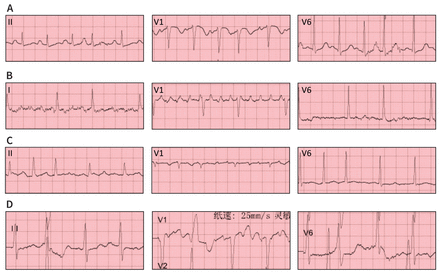
Le rythme cardiaque était surveillé à distance chez les 170 patients ayant une atteinte cardiaque. L’équipe de soins en soupçonnait 60 de souffrir d’arythmie, en se basant sur les résultats obtenus par télémétrie et sur l’ECG à 12 dérivations réalisé chez 35 patients. Cependant, en interprétant les tracés, les cardiologues électrophysiologistes de l’équipe de recherche ont plutôt diagnostiqué des épisodes de tachycardie sinusale accompagnés d’artéfacts pour 16 des 60 cas soupçonnés. Ils ont noté une arythmie auriculaire ou ventriculaire chez 44 des 170 patients (25,9 %), et un total de 53 épisodes (figure 1). Le nombre d’épisodes décrits ou enregistrés est supérieur au nombre de patients, car certains en ont fait plusieurs. Sur les 44 patients concernés, 35 ont seulement connu une arythmie auriculaire, 2 ont seulement connu une arythmie ventriculaire, et 7 ont connu les deux (tableau 4). La tachycardie ventriculaire/fibrillation ventriculaire a tué 6 des participants. Et sur les 25 présentant une TA/FA, 4 avaient des antécédents de fibrillation auriculaire. Des exemples de tracés d’arythmie sont donnés à la figure 3.
Arythmie chez les patients atteints de la maladie à coronavirus 2019 qui ont un taux de troponine I cardiaque élevé
Électrocardiogrammes représentatifs de différents types d’arythmie chez des patients ayant la maladie à coronavirus 2019 (COVID-19) et une atteinte cardiaque. A) Extrasystoles auriculaires fréquentes. B) Tachycardie auriculaire/fibrillation auriculaire. C) Fibrillation auriculaire. D) Extrasystoles ventriculaires fréquentes.
L’examen des 35 ECG a révélé que l’intervalle QTc médian était en moyenne 45 ms plus long chez les patients qui recevaient des médicaments allongeant l’intervalle QT que chez ceux qui n’en recevaient pas (455 ms, quartiles de 423 et de 480 ms, c. 410 ms, quartiles de 364 et 430; p = 0,01; tableau 5). Nous avons observé que le traitement par des médicaments qui allongent l’intervalle QT n’était pas directement lié à la mortalité une fois le taux de TnIc maximal et d’autres variables pris en compte (HR 1,04, IC à 95 % 0,69–1,57; tableau 2). La TV/FV a tué 6 patients, dont 2 pour lesquels il y avait un ECG à 12 dérivations au dossier, ce qui permet de connaître l’intervalle QTc. L’ECG de l’un d’eux, effectué 2 jours avant sa mort, est présenté à l’annexe 1, dans la partie A de la figure supplémentaire 1, accessible ici : www.cmaj.ca/lookup/doi/10.1503/cmaj.200879/tab-related-content. Ce cas avait un intervalle QTc de 509 ms, prenait de l’arbidol et de la moxifloxacine, est en mort d’une torsade de pointes et de FV. Le deuxième patient (annexe 1, partie B de la figure supplémentaire 1; intervalle QTc de 426 ms; ECG effectué 8 jours avant le décès) est mort de FV et prenait de l’arbidol, de la moxifloxacine et du méropénem.
Effets des médicaments qui allongent l’intervalle QT sur les paramètres de l’électrocardiogramme et les types d’arythmie observés chez les patients atteints de la maladie à coronavirus 2019 qui ont un taux de troponine I cardiaque élevé
Interprétation
Au centre régional de traitement des cas graves de COVID-19 établi à Wuhan, 14,6 % des patients atteints d’une pneumonie confirmée par TDM présentaient une atteinte cardiaque dès leurs premiers jours d’hospitalisation. À la fin de l’épidémie, le taux de mortalité des patients qui avaient une atteinte cardiaque était de 71,2 %, c. 6,6 % pour les patients qui n’en avaient pas. L’atteinte cardiaque a une valeur pronostique, et c’est d’autant plus vrai que même chez ceux qui en présentent une à l’admission, le niveau d’atteinte en cours d’hospitalisation était un facteur prédictif indépendant de mortalité. Plusieurs causes pourraient expliquer pourquoi l’atteinte engendre des taux élevés de TnIc : les lésions d’origine virale, la consommation d’oxygène, l’hypoxie, la thrombose, l’activation immunitaire, la gravité de la maladie et l’ischémie sous-endocardique liée à une artère coronaire1,7. Or, nous n’avons pas pu différencier ces mécanismes dans notre étude.
Une étude publiée avant la fin de l’épidémie, menée auprès d’une plus petite cohorte hospitalisée dans un autre centre régional de soins de la COVID-19 situé à Wuhan, a elle aussi examiné les effets de l’atteinte cardiaque sur les participants1. Cependant, la nôtre regroupe 3 fois plus de patients et décrit en détail les cas d’atteinte cardiaque. La petite étude faite par Shi et ses collaborateurs1 utilise des données de la période du 20 janvier au 10 février 2020, donc qui ne recoupent pas toute l’épidémie à Wuhan. Comme elle indique que 319 des 416 patients sont toujours à l’hôpital, il y a beaucoup de cas à l’issue incertaine, ce qui pourrait expliquer que le taux de mortalité des patients ayant la COVID-19 et une atteinte cardiaque (51,2 %) de cette étude est plus faible que le nôtre. Nous sommes arrivés à un taux de 71 %, sauf que tous nos patients ont reçu leur congé ou sont décédés. En outre, l’autre étude n’a pas évalué les arythmies1.
Nous avons décrit les caractéristiques de l’arythmie dans notre cohorte, y compris des types qui n’ont pas causé de décès, tels la FA, la TA et les ESA fréquentes, qui étaient les plus courants. Même si nous n’avons constaté que quelques cas d’arythmie fatale, plus précisément de TV et de FV, ces cas sont préoccupants. La prévalence de l’arythmie cardiaque chez les personnes atteintes de la COVID-19, relativement élevée, est très différente de ce qui a été observé dans la population qui a contracté le SRAS ou le syndrome respiratoire du Moyen-Orient (SRMO), 2 autres infections à coronavirus. Dans une étude de 2003 regroupant 196 patients atteints du SRAS, dont beaucoup étaient dans un état critique8, les chercheurs n’ont relevé aucune arythmie majeure. Dans une autre étude9, qui incluait 121 patients atteints du SRAS hospitalisés, un seul présentait une arythmie cardiaque, une FA. Comme nous, l’équipe d’une étude de 138 patients souffrant d’une pneumonie associée à la COVID-19 hospitalisés à Wuhan a rapporté un taux d’arythmie élevé de 16 %, et même un taux encore plus élevé (44,4 %) chez les patients qui ont été envoyés aux soins intensifs, bien qu’on n’ait pas plus de précisions4.
Une autre étude réalisée à Wuhan, celle-ci examinant 187 patients infectés au SRAS-CoV-2, a obtenu un résultat comparable au nôtre : un taux de TV/FV de 5,9 %2.
Une étude de 2013 dont la population, atteinte de la SRMO, a connu une forte mortalité (jusqu’à 60 %) n’a signalé aucun cas d’arythmie10; une étude subséquente, plus petite11, a fait état d’une incidence de tachyarythmie variable et de bradyarythmie de 15 %, sans précisions supplémentaires, ce qui nous empêche de faire une comparaison approfondie avec la COVID-19.
Le retrait récent de 2 études majeures sur la COVID-19 liées à l’allongement de l’intervalle QT, publiées dans le New England Journal of Medicine12 et The Lancet13, a augmenté la confusion quant à l’importance des médicaments qui allongent l’intervalle QT et de la mortalité chez les patients ayant une atteinte autre que cardiaque. Une bonne partie des patients inclus dans notre étude prenaient des médicaments ayant cet effet, et par le fait même avaient un intervalle QTc nettement prolongé, mais nous n’avons pas trouvé de lien direct entre ce facteur et la mortalité. La prolongation substantielle de l’intervalle QT dans la population ayant une atteinte cardiaque est elle-même préoccupante, car l’hétérogénéité dans la repolarisation et l’augmentation des gradients sont communs et favorisent l’arythmie en présence d’une atteinte cardiaque14,15. Le lien entre les médicaments qui allongent l’intervalle QT et la mortalité devrait faire l’objet de vastes études prospectives qui détermineraient de façon définitive l’effet de ces médicaments. Enfin, nous recommandons que les patients ayant la COVID-19 et une atteinte cardiaque, surtout ceux qui entament un traitement allongeant l’intervalle QT, soient surveillés jusqu’à ce qu’on connaisse les résultats de ces études.
Limites de l’étude
La seule information sur les patients n’ayant pas d’atteinte cardiaque à laquelle nous avons eu accès était la mortalité. La variabilité dans la durée d’hospitalisation, les critères de transfert, le choix de procéder à l’intubation tôt ou tard et l’absence d’une méthode d’évaluation universelle de l’arythmie ont une incidence sur les numérateurs et les dénominateurs de nos calculs, et de ce fait pourraient avoir altéré nos estimations. À noter que les issues observées au premier épicentre de la maladie ne sont pas nécessairement représentatives de celles qui ont suivi. Toutefois, un article récent examinant le cas de 21 patients de Seattle semble indiquer que la présence d’une atteinte cardiaque a eu, chez les patients ayant une pneumonie grave associée à la COVID-19, des répercussions graves semblables à celles que nous avons observées16.
Nous n’avons pas fait d’évaluation échocardiographique de la fonction du ventricule gauche chez les patients inclus dans notre étude. Puisque la recherche d’atteinte cardiaque a eu lieu dans les 72 heures suivant l’hospitalisation (laquelle est survenue, en moyenne, 11 jours après l’apparition de la maladie), nous n’avons pas évalué les patients dont l’atteinte s’est développée après ce délai. Nos observations ne s’appliquent qu’aux personnes dans un état critique, et pas aux personnes atteintes de la COVID-19 qui ne sont pas hospitalisées.
Conclusion
Dans notre étude, les personnes atteintes de la COVID-19 admises dans l’hôpital régional ciblé qui présentaient une atteinte cardiaque dépistée tôt durant l’hospitalisation étaient 10 fois plus susceptibles de mourir que les personnes qui n’avaient pas d’atteinte cardiaque. Les taux initial et maximal de TnIc sont associés à de minces chances de survie, et le taux maximal s’est avéré être un facteur prédictif du besoin de soutien respiratoire. Contrairement au SRAS et au SRMO, la COVID-19 est associée à l’arythmie en présence d’une atteinte cardiaque. Les malades de la COVID-19 qui suivent un traitement pouvant prolonger la repolarisation doivent subir des tests visant à mesurer le taux de TnIc et faire l’objet d’une surveillance.
Footnotes
Voir la version anglaise de l’article ici : www.cmaj.ca/lookup/doi/10.1503/cmaj.200879; voir le commentaire connexe en anglais ici : www.cmaj.ca/lookup/doi/10.1503/cmaj.201230; voir le commentaire connexe en français ici : www.cmaj.ca/lookup/doi/10.1503/cmaj.201230-f
Intérêts concurrents : Kumaraswamy Nanthakumar reçoit des subventions des Instituts de recherche en santé du Canada, fait de la recherche pour la Fondation des maladies du coeur et de l’AVC et est consultant pour Servier, Biosense Webster, les Laboratoires Abbott et BlueRock Therapeutics. Stéphane Massé est consultant pour les Laboratoires Abbott. Aucun autre intérêt concurrent n’a été déclaré.
Cet article a été révisé par des pairs.
Collaborateurs: Daoyuan Si et Beibei Du sont les auteurs principaux. Daoyuan Si, Beibei Du, Huan Sun, Nan Jiang, Guohui Liu et Kumaraswamy Nanthakumar ont conçu et élaboré l’étude. Bo Yang, Lujia Ni, Stéphane Massé et Lina Jin ont extrait les données. Beibei Du, Daoyuan Si, Lina Jin, Jared Nanthakumar et Stéphane Massé ont analysé les données et créé les figures. Beibei Du, Daoyuan Si, Jared Nanthakumar et Kumaraswamy Nanthakumar ont fait la revue de la littérature et contribué à l’ébauche du manuscrit. Abhishek Bhaskaran, Jared Nanthakumar et Ping Yang ont révisé de façon critique et corrigé le manuscrit. Beibei Du, Daoyuan Si et Kumaraswamy Nanthakumar ont fait une révision du contenu intellectuel important. Tous les auteurs ont donné leur approbation finale pour la version destinée à être publiée et assument l’entière responsabilité de tous les aspects du travail.
Financement: Cette étude a reçu une subvention de la Fondation d’excellence des jeunes en sciences et technologies du Jilin (no 20180520054JH) et une autre du projet scientifique associé au 13e plan quinquennal du ministère de l’Éducation du Jilin (no JJKH20190062KJ).
Partage des données: Les auteurs ont envoyé l’ensemble des données au rédacteur en chef pour qu’il y ait vérification de leur qualité et de leur véracité. Toute demande raisonnable d’accès aux données peut être transmise à l’auteur de correspondance, Daoyuan Si (sidaoyuan{at}jlu.edu.cn).
- Accepted June 9, 2020.